
机体的外呼吸的完成需要肺通气和肺换气过程参与。呼吸衰竭属于外呼吸功能障碍,所以,它的发病机制也可简单的分为肺通气功能障碍或(和)肺换气功能障碍,其中肺通气障碍包括限制性通气不足和阻塞性通气不足;肺换气功能障碍包括弥散障碍、肺泡通气与血流比例失调以及解剖分流增加。
一、肺通气功能障碍
(一)限制性通气不足( restrictive hypoventilation )
由吸气时肺泡的扩张受限制引起的肺泡通气不足称为限制性通气不足。通常平静呼吸时,由于吸气运动是吸气肌收缩引起的主动过程,呼气则是肺泡弹性回缩和肋骨与胸骨借重力作用复位的被动过程。
其原因如下:①呼吸肌活动障碍:直接或间接抑制呼吸中枢以及中枢或周围神经的器质性病变如脑外伤、脑血管意外、脑炎、脑脊髓灰质炎、多发性脊神经炎等;由过量镇静药、安*眠*药、麻*醉药所引起的呼吸中枢抑制;由长时间呼吸困难和呼吸运动增强所引起的呼吸肌疲劳或严重营养不良所致呼吸肌萎缩等引起吸气肌本身的收缩功能障碍;由严重低钾血症、缺氧、酸中毒等所致呼吸肌无力等,均可使吸气肌收缩功能降低引起限制性通气不足。②胸廓的顺应性降低:在呼吸运动中,肺随着胸廓的运动而运动,严重的胸廓畸形、胸膜纤维化、多发性肋骨骨折等可限制胸廓的扩张,胸廓的顺应性降低,从而限制肺的扩张;胸腔大量积液或张力性气胸压迫肺,严重的腹水、肝、脾肿大等使胸部扩张受限。③肺的顺应性降低:如严重的肺纤维化或肺泡表面活性物质减少可降低肺的顺应性,肺泡表面活性物质减少的原因有Ⅱ型肺泡上皮细胞的发育不全(婴儿呼吸窘迫综合征)或急性损伤( ARDS )所致表面活性物质合成不足和组成的变化,肺过度通气或肺水肿等所致表面活性物质的过度消耗、稀释和破坏,使肺泡扩张的弹性阻力增大而导致限制性通气不足。
(二)阻塞性通气不足( obstructive hypoventilation )
因呼吸道狭窄或阻塞所致的通气障碍称为阻塞性通气不足。
成年人气道阻力正常约为 0.l - 0.3kPa.s/L ,其值等于大气压与肺内压之差与单位时间内气体流量之比。影响气道非弹性阻力的因素有气道内径、长度和形态、气流速度和形式(层流、湍流)等,其中最主要的是气道内径。生理情况下气道阻力 90% 发生在直径大于 2mm 的支气管与气管,仅 10% 发生在直径小于 2mm 的外周小气道。因此,气管痉挛、管壁肿胀或纤维化,管腔被粘液、渗出物、异物等阻塞,肺组织弹性降低以致对气道管壁的牵引力减弱等,均可使气道内径变窄或不规则而增加气流阻力,从而引起阻塞性通气不足。
根据阻塞部位可分中央性气道阻塞与外周性气道阻塞:
①中央性气道阻塞:指气道阻塞的部位位于气管分叉处以上。若阻塞位于胸外,如声带麻痹、喉头炎症、水肿等,患者表现为吸气性呼吸困难。这是由于吸气时气体流经病灶时引起的压力降低,可使气道内压明显低于大气压,导致气道狭窄加重,呼气时则因气道内压大于大气压而使狭窄减轻,患者表现为吸气性呼吸困难( inspiratory dyspnea )。若阻塞位于胸内,由于吸气时胸内压降低使气道内压大于胸内压,所以病灶部位狭窄和阻塞减轻;呼气时由于胸内压升高而压迫气道,使气道狭窄加重,患者表现为呼气性呼吸困难 (expiratory dyspnea) 。
②外周性气道阻塞:主要指位于气管分叉处以上内径小于 2mm 的小支气管或细支气管部分阻塞。这种小支气管的软骨呈不规则的块状,而细支气管完全无软骨支撑,管壁薄,又与管周围的肺泡结构紧密相连,因此吸气与呼气时,由于胸内压的改变,其内径也随之扩大和缩小。吸气时随着肺泡的扩张,细支气管受周围弹性组织牵拉,其口径变大和管道伸长;呼气时则小气道缩短变窄。外周性气道阻塞主要见于慢性阻塞性肺疾患。其肺疾患主要侵犯小气道,不仅可使管壁增厚、痉挛和顺应性降低,而且管腔也可被分泌物堵塞,肺泡壁的损坏还可降低对细支气管的牵引力,因此小气道阻力大大增加。在吸气时,因胸腔内压降低和肺泡扩张对细小气道的牵张作用,小气道口径容易变大,阻塞部位对气流的阻塞作用有一定程度的减轻;在呼气时,胸腔内压增加,小气道缩短变窄,加上肺组织对细支气管的牵张作用比正常时降低,故呼气时气道阻力明显增加,患者主要表现为呼气性呼吸困难。
另外,外周气道阻塞导致“等压点( isobaric point )”上移也是引起呼气性呼吸困难的重要机制,所谓“等压点”是指在呼气过程中可能存在的、气道内外压力相同的部位。在生理情况下,在吸气时不可能出现等压点,因为此时气道内压力必定大于肺泡内压,肺泡内压也大于胸腔内压;在平静呼气时,由于胸腔内压最大时还是负值,也不可能存在等压点,肺泡内气体随压力降低而呼出;但当用力呼气时,胸内压大于大气压。此时气道压也是正压,压力由小气道至中央气道逐渐下降,在呼出的气道上必然有一部位气道内压与胸内压相等,即等压点。等压点下游端(通向鼻腔的一端)的气道内压低于胸内压,气道可能被压缩,但正常人的等压点位于软骨性气道,气道不会被压缩。
慢性支气管炎时,大支气管内黏液腺增生,小气道壁炎性充血水肿、炎性细胞浸润、上皮细胞与纤维母细胞增生、细胞间质增多,二者均可引起气道管壁增厚狭窄;气道高反应性和炎症介质可引起支气管痉挛;炎症累及小气道周围组织,引起组织增生和纤维化可压迫小气道;气道炎症使表面活性物质减少,表面张力增加,使小气道缩小而加重阻塞;黏液腺及杯状细胞分泌增多可加重炎性渗出物形成粘痰堵塞小气道。由于小气道的堵塞,患者在用力呼气时小气道压降更大,等压点因而上移(移向小气道);或肺气肿病人由于肺弹性回缩力降低,使胸内压增高,致等压点上移,移至无软骨支撑的膜性气道,导致小气道受压,甚至闭合,肺泡气难以呼出,故患者表现出呼气性呼吸困难。
(三)肺泡通气不足时的血气变化
肺通气功能障碍使总肺泡通气下降,导致肺泡内气体的氧分压(alveolar P O2 ,P A O2 )下降和二氧化碳分压( alveolar P CO2 , P A CO2 )升高。 故总肺泡通气不足时,血液流经肺泡不能充分动脉化,导致 Pa O2 降低和 Pa CO2 升高,最终出现Ⅱ型呼吸衰竭。此时, Pa CO2 的增值与 Pa O2 的降值成一定比例关系,其比值相当于呼吸商,其原理可以用以下公式推导。
PaCO2 取决于每分肺泡通气量( VA , L/min )与体内每分钟产生的二氧化碳量( VCO2 , mL/min ),当 Pa CO2 及大气压的单位为 mmHg 时,可以下式表示:
Pa CO2 = P A CO2 = 0.863×VCO2 /V A
Pa CO2 是反映总肺泡通气量变化的最佳指标。
呼吸商与 P A O2 以及 P A CO2 之间的关系可用以下公式表示:
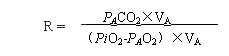
其中 Pi O2 为吸入气氧分压( P O2 of inspired gas ),在海平面为 20kPa(150mmHg) 。
由上式可得: P A O2 = Pi O2 - P A CO2 /R
在呼吸中枢受损或抑制、中央气道狭窄或阻塞等情况引起的肺泡通气量不足为全肺单纯通气不足,例如当 V A 减少一半时, P A CO2 由正常的 5.33kPa(40mmHg) 增加至 10.7 kPa(80mmHg) ; P A O2 就由正常的 13.3 kPa ( 100mmHg )降低至 6.67kPa ( 50mmHg )。相应地, Pa CO2 也升至 10.7kPa ( 80mmHg ),比正常升高 1 倍, Pa O2 也比正常降低 6.67 kPa ( 50mmHg ),两变化值之商为 0.8 ,相当于呼吸商。
但在慢性支气管炎引起外周小气道狭窄或阻塞等情况下,仅病变的局部肺泡通气量减少,而无病变部位的肺泡通气量代偿性增加,可排出一定量的 CO2 ,此时 P A CO2 的升高不如全肺单纯通气不足者显著, Pa CO2 升高与 Pa O2 下降不成比例。
二、肺换气功能障碍
肺换气功能障碍包括弥散障碍、肺泡通气与血流比例失调以及解剖分流增加。
(一)弥散障碍( diffusion impairment )
弥散障碍是指由于肺泡膜面积减少或肺泡膜异常增厚和弥散时间缩短所引起的气体交换障碍。
1.弥散障碍的原因 ①肺泡膜面积减少:气体弥散速率与弥散面积成正比。肺实变、肺不张、肺叶切除、肺气肿或肺毛细血管关闭和阻塞均使参与气体交换的肺泡膜面积减少。只有当弥散面积减少一半以上时,才可能发生换气功能障碍。②肺泡膜厚度增加:气体交换常在肺泡膜的薄部( 1 m m )进行。气体弥散速率与肺泡膜厚度成反比,膜越厚,气体经历的交换距离越大,需要时间越长,单位时间内交换的气体量越少。肺泡膜薄部由肺泡上皮细胞、肺泡上皮毛细血管膜之间很小的间隙、毛细血管内皮细胞及两层基底膜构成,其总厚度不到 1μm ,有的部位可达 0.2μm 。但气体从肺泡腔弥散到红细胞内还需经过肺泡表面的液体层、血管内血浆和红细胞膜,其总厚度也不到 5μm ,故正常气体交换很快。任何使弥散距离增大的疾病或病理改变,如肺水肿、肿泡透明膜形成、肺纤维化及肺泡毛细血管扩张或稀血症导致血浆层变厚等,都会使气体弥散距离增大和弥散速度减慢,导致气体弥散量减少。
2.弥散障碍时的血气变化 正常静息时,血液流经肺泡毛细血管的时间约为 0.75s ,由于扩散距离很短,只需 0.25s 血液氧分压就可升至肺泡气氧分压水平。肺泡膜面积减少和膜增厚的病人,虽然扩散速度减慢,一般在静息时气体交换仍可在正常的接触时间( 0.75s )内达到血气与肺泡气的平衡,而不致发生血气的异常。但上述疾病患者在体力负荷增加如快速活动或感染等情况下,心输出量增加、心率加快,使肺血流加快,血液流经肺泡时间过于缩短,使得弥散膜面积、厚度或扩散距离的改变对肺换气影响更加突出,导致气体交换不充分而发生低氧血症。因此,肺泡膜的病变加上肺血流增快只会引起 PaO2 降低,不会使 PaCO2 增高。在气体弥散交换过程中, CO2 相对分子质量虽然比 O2 大,但 CO2 在水中的溶解度却比 O2 大 24 倍,故 CO2 的弥散系数比 O2 大 20 倍。所以, CO2 弥散速度(弥散系数 / 分压差)比 O2 约大一倍,因而血液中的 CO2 能较快地弥散入肺泡,与 P A CO2 取得平衡。如果患者肺泡通气量正常,就可以保持 CO2 的弥散、排出正常,故 PaCO2 与 P A CO2 正常。如果存在代偿性通气过度,则可使 PaCO2 与 P A CO2 低于正常,患者出现Ⅰ型呼吸衰竭。
(二)肺泡通气与血流比例失调
肺泡通气与血流比例( V A /Q )是指肺泡每分钟肺通气量( V A )与每分钟肺血流量( Q )之间的比值。肺换气依赖两个泵协调配合的工作,一个是气泵,完成更换肺泡内气体,即提供氧气,排出二氧化碳;一个是血泵,随血流带来代谢产生的二氧化碳,带回氧气。只有适宜的 V A /Q 才能实现适宜的肺换气,使血液流经肺泡时获得足够的氧和充分地排出二氧化碳,进行动脉化。健康成年人在静息状态下, V A 约为 4L /min , Q 约为 5L /min ,两者比例( V A /Q )为 4.2/5=0.84 。如肺的总通气量正常,但肺通气或(和)血流不均匀,造成部分肺泡通气与血流比例失调( ventilation-perfusion imbalance ),就可引起气体交换障碍,使 PaO2 降低, PaCO2 降低、正常或增高。这是肺部疾患引起呼吸衰竭的最常见、最重要的机制。
健康人的肺各部分通气与血流的分布也是不均匀的。直立位时,由于重力等因素的作用,肺尖部的通气和血流量都较肺底部的小,但血流的减少更为显著。故肺部的 V A /Q 自上而下递减。正常青年人肺尖部 V A /Q 可高达 3.0 ,而肺底部仅有 0.6 ,且随年龄的增长,这种差别更大,但由于肺泡膜面积远远大于实际需要,所以不会影响肺换气。这种生理性的肺泡通气与血流比例不协调是造成正常 Pa CO2 比 P A CO2 稍低的主要原因。肺疾患时,由于肺病变轻重程度与分布的不均匀,使各部分肺的通气与血流比例不一,可能造成严重的肺泡通气与血流比例失调,导致换气功能障碍。
1.肺通气与血流比例失调的类型和原因
在病理情况下,肺泡通气与血流比例失调有三类,即部分肺泡血流不足、部分肺泡通气不足和解剖分流增加。
( 1 )部分肺泡通气不足:支气管哮喘、慢性支气管炎、阻塞性肺气肿等引起的阻塞性通气障碍;由肺纤维化、肺水肿等可引起的限制性通气障碍,两者都可导致肺泡通气的严重不足和不均。病变重的部分肺泡通气明显减少,而血流未相应减少,甚至还可因炎性充血等使血流增多(如大叶性肺炎早期),使 V A /Q 显著降低,以致流经这部分肺泡的静脉血液未经充分动脉化而掺入动脉血内。这种情况类似动一静脉短路故称静脉血掺杂( venous admixture ),吸氧可有效地提高 Pa O2 ,故又称功能性分流( functional shunt )。生理情况下 , 由于肺内通气分布不均匀,正常成年人形成的功能性分流约占肺血流量的 3% ,而慢性阻塞性肺疾患严重时,功能性分流可增加到占肺血流量的 30%~50% ,从而严重地影响换气功能。导致肺通气功能障碍使有效通气量下降时可发生呼吸衰竭。
( 2 )部分肺泡血流不足:肺动脉栓塞、弥散性血管内凝血、肺动脉炎、肺血管收缩等,都可使患病部位 V A /Q 显著大于正常。由于患部的肺泡血流少而通气多,肺泡通气不能充分被利用,称为死腔样通气( dead space like ventilation ) 。正常成年人在静息时肺通气量约为 6L /min ,其中也有部分通气不参与呼吸交换即为无效通气或死腔通气( dead space like ventilation, V D ),约有 2L /min ,有效通气量即总肺泡通气量约为 4L /min ,生理死腔通气量约占潮气量( tidal volume,V T )的 30% 。疾病时死腔样通气可显著增多,使 V D /V T 高达 60%-70% ,从而导致呼吸衰竭。 但吸氧治疗可提高由于这类死腔通气出现的 Pa O2 ,故又称功能性死腔( functional dead space , V Df )。
2.肺泡通气与血流比例失调时的血气变化
不论是部分肺泡通气不足引起的功能性分流增加,还是部分肺泡血流不足引起的功能性死腔增加,所引起的血气变化的特点基本相同,均可导致 Pa O2 降低;而 Pa CO2 可正常或降低,但 V A /Q 严重失调时 Pa CO2 也可升高。
当部分肺泡通气严重不足时,病变部位肺的 V A /Q 可低达 0.l 以下,这样流经此处的血液氧分压( P O2 )和氧含量降低,二氧化碳分压( P CO2 )与 CO2 含量则增高。这种血气变化可引起代偿性呼吸运动增强和总通气量恢复正常或增加,主要是使健康肺部(无通气障碍)或通气障碍较轻的肺泡通气量增加。由于健康肺部位肺泡 V A /Q 显著大于正常,使流经这部分肺泡的血液 P O2 显著升高,但氧含量则增加很少。其原因是由于氧离曲线呈 S 型,正常肺泡毛细血管血氧饱和度已处于曲线的平台段,无法携带更多的氧,故氧含量变化不大。另一方面,二氧化碳解离曲线在生理范围内呈直线,决定了流经代偿部位的血液在充分动脉化过程中释放更多 CO2 进入肺泡,使血液 P CO2 与 CO2 含量明显降低。最终结果是,来自 V A /Q 降低区与 V A /Q 增高区的血液混合后,所形成的动脉血中氧含量和氧分压( Pa O2 )都是降低的,二氧化碳分压( PaCO2 )和 CO2 含量则可正常。如代偿性通气增强过度,尚可使 Pa CO2 低于正常(呼吸性碱中毒)。如肺通气障碍的范围较大,加上代偿性通气增强不足,使总的肺泡通气量低于正常,则 Pa CO2 高于正常。
当部分肺泡出现功能性死腔样通气时,流经患部的血流不足使 V A /Q 上升,有时病变区肺泡 V A /Q 可高达 10 以上。由于血流少于通气,血液能充分动脉化和 Pa O2 显著升高,但其氧含量却增加很少。相反,在健肺部位因血流量增加而使其 V A /Q 低于正常(不考虑代偿性呼吸增高因素),这部分血液不能充分动脉化,氧分压与氧含量均可显著降低,二氧化碳分压与含量均明显增高。来自两部分的血液混合后其 Pa O2 降低, Pa CO2 的变化则取决于代偿性呼吸增高的程度,可以降低、正常或升高。
比较死腔样通气和功能性分流发生时机体的代偿作用,机体对前者更容易代偿。功能性分流时患部的血流代偿性减少常常不是十分明显,多数血液在未动脉化的情况下掺杂入动脉血;而死腔样通气时,只要病变的范围在一定限度内,肺循环的血流通过正常肺泡时,能经呼吸加深、加快,增加健康肺泡的通气量,使偏底的 V A /Q 有所增高,接近或达到正常。
(三)解剖分流增加
解剖分流( anatomic shunt )指静脉血未经肺部的气体交换直接进入动脉。在生理情况下,肺内存在一部分静脉血经支气管静脉和极少的肺内动 - 静脉交通支直接流人肺静脉,掺入动脉血;心肌内也有少量静脉血直接流入左心。这些解剖分流的血流量约占心输出量的 2%~3% 。某些肺的严重病变,如肺实变和肺不张等,使该部分肺泡完全失去通气功能,但仍有血流,流经的血液完全未进行气体交换而掺入动脉血,类似解剖分流。这种分流与解剖分流被称为真性分流( true shunt ),以区别上述仍存在少量气体交换的功能性分流。吸入纯氧对提高真性分流的 Pa O2 无明显作用,用这种方法可鉴别功能性分流与真性分流。
在某些病理过程中,如支气管扩张症常伴有支气管血管扩张和肺内动 - 静脉短路开放,使解剖分流量增加,静脉血掺杂异常增多,导致呼吸衰竭。
在病人呼吸衰竭的发病机制中,单纯的通气不足,单纯的弥散障碍,单纯的肺内分流增加或单纯的死腔增加的情况较少,往往是几个因素同时存在或相继发生作用。例如休克引起的急性呼吸窘迫综合征,既有由肺不张引起的肺内分流,有微血栓形成和肺血管收缩引起的死腔样通气,还有由肺水肿引起的气体弥散功能障碍。