
乳腺癌是来自乳腺终末导管小叶单元上皮的恶性肿瘤。发病率在过去五十年中呈缓慢上升趋势,已跃居女性恶性肿瘤第一位。乳腺癌常发于40-60岁的妇女,小于35岁的女性较少发病。男性乳腺癌罕见,约占全部乳腺癌的1%左右。癌肿半数以上发生于乳腺外上象限,其次为乳腺中央区和其它象限。
乳腺癌的发病机理尚未完全阐明,雌激素长期作用、家族遗传倾向,环境因素、和长时间大剂量接触放射线和乳腺癌发病有关。
病理变化 乳腺癌大致上分为非浸润性癌和浸润性癌两大类。
1. 非浸润性癌
(1)导管内原位癌(intraductal carcinoma in situ) 发生于乳腺小叶的终末导管, 导管明显扩张,癌细胞局限于扩张的导管内,导管基底膜完整。由于乳腺放射影像学检查和普查,检出率明显提高,已由过去占所有乳腺癌的5%升至15%-30%。根据组织学改变分为粉刺癌和非粉刺型导管内原位癌;
①粉刺癌(comedocarcinoma) 一半以上位于乳腺中央部位,切面可见扩张的导管内含灰黄*色软膏样坏死物质,挤压时可由导管内溢出,状如皮肤粉刺,故称为粉刺癌。由于粉刺癌间质纤维化和坏死区钙化,质地较硬,肿块明显,容易被临床和乳腺摄片查见。
镜下,癌细胞体积较大,胞浆嗜酸,分化不等,大小不一,核仁明显,伴丰富的核分裂象。癌细胞呈实性排列,中央总会查见坏死,是其特征性的改变。坏死区常可查见钙化。导管周围见间质纤维组织增生和慢性炎细胞浸润。
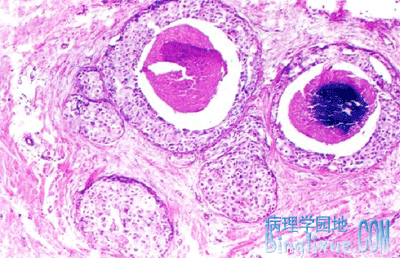 |
②非粉刺型导管内癌(noncomedo intraductal carcinoma)细胞呈不同程度异型,但不如粉刺癌明显,细胞体积较小,形态比较规则,一般无坏死 或仅有轻微坏死。癌细胞在导管内排列成实性、乳头状或筛状等多种形式。管周围间质纤维组织增生亦不如粉刺癌明显。
经活检证实的导管内原位癌如不经任何治疗,20年后,其中30%可发展为浸润癌,说明并不是所有的导管内原位癌都能转变为浸润癌,如转变为浸润癌,通常需历经几年或十余年。转变为浸润癌的几率与组织类型有关,粉刺癌远远高于非粉刺型导管癌。
(2)小叶原位癌(lobular carcinoma in situ) 小叶原位癌发生于乳腺小叶的末梢导管和腺泡。扩张的乳腺小叶末梢导管和腺泡内充满呈实体排列的癌细胞,癌细胞体积较导管内癌的癌细胞小,大小形状较为一致,核圆形或卵圆形,核分裂像罕见。增生的癌细胞未突破基底膜。一般无癌细胞坏死,亦无间质的炎症反应和纤维组织增生。
约30%的小叶原位癌累及双侧乳腺,常为多中心性,因肿块小,临床上一般扪不到明显肿块,不易和乳腺小叶增生区别。发展为浸润性癌的几率和导管内原位癌相似。
2. 浸润性癌
(1)浸润性导管癌 (invasive ductal carcinoma)
由导管内癌发展而来,癌细胞突破导管基底膜向间质浸润,是最常见的乳腺癌类型,约占乳腺癌70%左右。
镜下,组织学形态多种多样,癌细胞排列成巢状、团索状,或伴有少量腺样结构。可保留部分原有的导管内原位癌结构,或完全缺如。癌细胞大小形态各异,一般多形性明显,核分裂像多见,常见局部肿瘤细胞坏死。癌细胞周围间质有致密的纤维组织增生,癌细胞在纤维间质内浸润生长,二者比例各不相同。
以往根据癌实质和纤维组织间质的不同比例分为单纯癌(carcinoma simplex) (癌实质与间质比例大致相等)、硬癌(scirrhous carcinoma)(间质成分占优势,少量癌细胞呈条索状分布于增生的纤维组织中)和不典型髓样癌(癌实质多于间质),现统称为浸润性导管癌。
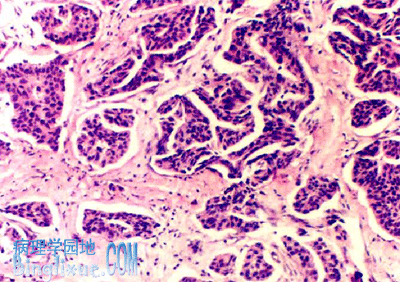 |
肉眼观, 肿瘤呈灰白色,质硬,切面有沙砾感,无包膜,与周围组织分界不清,活动度差。常可见癌组织呈树根状侵入临近组织内,大者可深达筋膜。如癌肿侵及乳头又伴有大量纤维组织增生时,由于癌周增生的纤维组织收缩,可导致乳头下陷。如癌组织阻塞真皮内淋巴管,可致皮肤水肿,而毛囊汗腺处皮肤相对下陷,呈橘皮样外观。晚期乳腺癌形成巨大肿块,在癌周浸润蔓延,形成多个卫星结节。如癌组织穿破皮肤,可形成溃疡。
(2)浸润性小叶癌(invasive lobular carcinoma) 由小叶原位癌穿透基底膜向间质浸润所致,大约占乳腺癌的5%-10%左右。癌细胞呈单行串珠状或细条索状浸润于纤维间质之间,或环形排列在正常导管周围。癌细胞小,大小一致,核分裂像少见,细胞形态和小叶原位癌的瘤细胞相似。
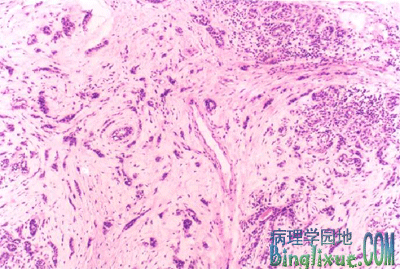 |
大约20%的浸润性小叶癌累及双侧乳腺,在同一乳腺中呈弥漫性多灶性分布,因此不容易被临床和影象学检查发现。肉眼观,切面呈橡皮样,色灰白柔韧,与周围组织无明确界限。该瘤的扩散和转移亦有其特殊性,常转移至脑脊液、浆膜表面、卵巢、子宫和骨髓。
3. 特殊类型癌 主要有髓样癌伴大量淋巴细胞浸润、小管癌、粘液癌及派杰病。
派杰病(paget disease) 伴有或不伴有间质浸润的导管内癌的癌细胞沿乳腺导管向上扩散,累及乳头和乳晕,在表皮内可见大而异型,胞浆透明的肿瘤细胞,这些细胞可孤立散在,或成簇分布。在病变下方可查见导管内癌,其细胞形态和表皮内的肿瘤细胞相似。乳头和乳晕可见渗出和浅表溃疡,呈湿疹样改变,因此,又称湿疹样癌。
扩散
1. 直接蔓延 癌细胞沿乳腺导管直接蔓延,可累及相应的乳腺小叶腺泡。或沿导管周围组织间隙向周围扩散到脂肪组织。随着癌组织不断扩大,甚至可侵及胸大肌和胸壁。
2. 淋巴道转移 乳腺淋巴管丰富,淋巴管转移是乳腺癌最常见的转移途径。
首先转移至同侧腋窝淋巴结,晚期可相继至锁骨下淋巴结、逆行转移至锁骨上淋巴结。位于乳腺内上象限的乳腺癌常转移至乳内动脉旁淋巴结,进一步至纵隔淋巴结。偶尔可转移到对测腋窝淋巴结。少部分病例可通过胸壁浅部淋巴管或深筋膜淋巴管转移到对侧腋窝淋巴结。
3.血道转移 晚期乳腺癌可经血道转移至肺、肝、骨、脑等组织或器官。
雌激素和孕激素受体
乳腺和子宫内膜一样,同为雌二醇和孕激素的靶器官,在正常乳腺上皮细胞的胞核内均含有雌二醇受体(Estrogen receptor, ER)和孕激素的受体(Progesterone receptor, PR),激素在细胞核内与受体形成二聚体的激素受体-复合物,促使DNA复制,启动细胞分裂周期。阻断ER和PR的作用环节可抑制乳腺癌的生长。
一般说大多数ER和PR均为阳性的乳腺癌患者进行内分泌治疗效果显着,二者均阴性者对内分泌治疗反应较差。其次,ER和PR还与乳腺癌的预后有关,阳性者转移率低,无瘤存活时间长;反之则较差。此外,c-erbB-2肿瘤基因蛋白和ER表达有一定的相关性,前者表达阳性的,后者常常阴性,细胞增殖活性高,预后差。应用抗c-erbB-2的单克隆抗体对c-erbB-2过度表达并有转移的乳腺癌采用靶向治疗已试用于临床。目前ER、PR 和c-erbB-2生物学标记已成为乳腺癌的常规检测手段。